Остроконечные кондиломы (генитальные бородавки)
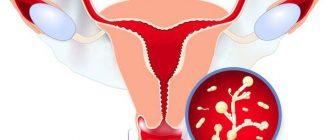
Остроконечные кондиломы (бородавки остроконечные, генитальные бородавки) – образования кожи, преимущественно в области гениталий и анального отверстия, вызываемые вирусом папилломы человека (ВПЧ), как правило 6 и 11 типов.
Вирус передается преимущественно половым путем. Предрасполагающими к заболеванию факторами служат избыточная влажность и поверхностные микротравмы кожи, выделения из уретры и вагины при гонорее, трихомониазе и других мочеполовых инфекциях, плохом гигиеническом уходе за анальногенитальной областью.
Внешне остроконечные кондиломы представляют собой бородавчатые образования бледно-розового цвета, состоящие из большого числа сливающихся узелковых элементов с выростами, внешне напоминающими цветную капусту или петушиный гребень. Основание разрастаний сужено в виде ножки, характерно дольчатое строение кондилом.
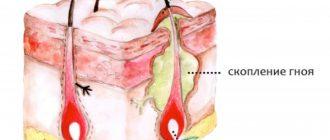
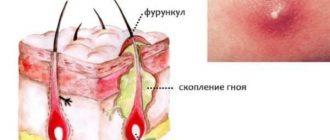
Окружающая кожа при постоянном механическом раздражении становится воспаленной, приобретая ярко-красную окраску. При отсутствии надлежащего ухода остроконечные кондиломы мацерируются, сосочковые образования могут эрозироваться и изъязвляться с гнойным отделяемым и неприятным запахом.
Остроконечные кондиломы располагаются обычно в местах перехода слизистой оболочки в кожу (гениталии, слизистая оболочка уретры и прямой кишки, прианальная область, слизистая оболочка полости рта, конъюнктива). При отсутствии лечения и сниженном иммунитете остроконечные кондиломы могут достигать крупных размеров («гигантские кондиломы») и существенно усложнять жизнь больного, препятствуя выполнению мероприятий личной гигиены.
Какие бывают кондиломы и откуда они берутся
Выделяют две больше группы кондилом:
- Эндофитные — плоские образования, проникающие вглубь слоев эпителия. Они приводят к изменениям, которые при отсутствии вмешательства способствуют образованию раковых патологий.
- Экзофитные — остроконечные образования, появляющиеся на поверхности кожи. Характеризуются низкой вероятностью перерождения в онкологическую форму патологии.
Существуют и другие разновидности кондилом:
- Эндоуретральные образования. Чаще всего встречаются у представителей мужского пола. Такие бородавки возникают на слизистой оболочке мочеиспускательного канала. Имеют острую вершину и конусовидную форму.
- Кондиломы Бушке-Левенштейна. Образования крупных размеров, поэтому похожи на отдельные участки поражения слизистых оболочек или кожных покровов. У мужчин локализуются у основания полового члена или вокруг сфинктера, а у женщин кондиломы вагинальные во влагалище обнаруживаются на вульве и половых губах, поэтому необходимо использование мази и других средств для местного лечения.
- Кератотические. Появляются на поверхности члена или на внешней стороне крайней плоти. Кроме того, иногда встречаются на кожных покровах лобка. Образования имеют плотную структуру и ножку.
- Папуловидные. Похожи на купол с гладкой поверхностью и имеют темно-красный оттенок. В большинстве случаев возникают на ороговевшем эпителии.
Кондиломы образуются при попадании в организм вируса папилломы человека. К активизации ВПЧ приводят следующие факторы:
- Заболевания, передающиеся половым путем.
- Беспорядочная половая жизнь и отказ от использования средства барьерной контрацепции.
- Интимная близость с человеком, зараженным кондиломатозом.
- Нарушение правил интимной гигиены.
- Период после беременности, т. к. организм ослаблен гиповитаминозом и гормональной перестройкой.
- Ухудшение работоспособности иммунитета по причине неправильного питания, частых стрессов или долгого лечения с использованием антибиотиков.
- Иммунодефицитное состояние, к которому приводят хронические патологии, ВИЧ-инфекции и онкологические заболевания.
Развитие заболевания
Кондиломы — это доброкачественные новообразования, которые формируются вследствие разрастания кожи. По своему внешнему виду они напоминают цветную капусту. Поражаться могут следующие участки тела:
- половые органы;
- кожа вокруг ануса;
- полость рта.
Кондиломы имеют воспалительный характер. Эта патология встречается у мужчин и женщин. Кондиломы являются клинической формой папилломавирусной инфекции. Наиболее часто возникают генитальные бородавки. Уровень заболеваемости составляет 20 случаев на 100 тысяч человек, и с каждым годом количество больных увеличивается. Связано это преимущественно с ведением беспорядочной половой жизни и отказом от использования презервативов во время половых связей.
Это заболевание не всегда можно вылечить консервативными методами, в некоторых случаях для удаления наростов требуется операция. Сама бородавка не представляет опасности для жизни больного, но является косметическим дефектом. Наличие этой болезни затрудняет личную жизнь и может стать причиной развития у больного тяжелой депрессии. Признаки остроконечных кондилом чаще всего выявляются у молодых людей до 24 лет.
Пути попадания в организм и факторы риска
Для активизации в клетке вирусный агент должен попасть в организм одним из возможных путей:
- Половые контакты. Этот путь заражения служит путем передачи болезни в подавляющем количестве случаев. Возбудитель внедряется через эпителиальную ткань во время орального, анального или вагинального секса. Вопреки распространенному мнению, презерватив не гарантирует полной защиты от передачи болезни, поскольку вирус может перейти и с окружающих кожных покровов. Кроме того, заражение может произойти во время поцелуев.
- Контактно-бытовой путь. Поскольку возбудитель присутствует во всех физиологических жидкостях организма, женщина может получить болезнь при контакте с вещами индивидуального пользования больного: столовыми приборами, бельем, влажными банными халатами или полотенцами. Наличие возбудителя в слюне, моче, крови и сперме делает возможным заражение в общественном туалете, бассейне, сауне, транспорте. Этот путь заражения распространен мало, так как вирус в условиях внешней среды живет короткое время.
- Заражение ребенка от мамы. Попадание возбудителя происходит на последнем этапе родов при перемещении плода по родовым путям. Заражение от больной матери наступает не всегда, поскольку в крови малыша содержатся материнские антигены, попавшие в его кровоток. Но при значительном ослаблении иммунитета или обширных травмах кожных покровов такая вероятность существует.
- Самозаражение. Возможно перенесение возбудителя на другие части тела руками. Чаще всего такая картина наблюдается при бритье интимных зон или во время эпиляции.
Заражение происходит гораздо чаще, чем появляются клинические проявления, так как вирус присутствует почти у половины женщин. У большинства наблюдается носительство, которое определяется только при клинических анализах, но не вызывает симптоматики.
В связи с повышенной сексуальной активностью, резкое увеличение случаев заражения папилломавирусом человека приходится на промежуток с 17 до 28 лет.
Факторы, которые способствуют передаче возбудителя:
- раннее начало половой жизни;
- беспорядочная половая жизнь и отсутствие барьерной контрацепции;
- половые контакты с людьми, ранее перенесшими вирус папилломы человека или другие ЗППП;
- травмы слизистого эпителия и кожных покровов;
- дисбактериоз влагалища;
- эндометриоз;
- наличие хронических заболеваний;
- беременность, как период особого напряжения иммунной системы;
- ожирение;
- недостаток витаминов группы В и фолиевой кислоты;
- химиотерапия;
- патологии щитовидной железы и инсулинового обмена в организме.
Риску заражения способствует несоблюдение личной гигиены и плохие санитарные условия, в которых происходят сексуальные контакты.
Заражение происходит не всегда после контакта с возбудителем. При высоком иммунитете женщины вирус может быть растворен клетками-фагоцитами организма. И даже после внедрения патогенного агента болезнь может не начаться, если иммунная система будет сдерживать ее развитие. Купирование вируса иногда продолжается пожизненно.
После попадания в организм вирус мигрирует с кровотоком и попадает в клетки, где происходит вытеснение им ДНК хозяина и встраивание своей генетической нити. Новая генная программа обеспечивает беспрерывное деление клетки, что вызывает рост кондилома.
Основные этиологические факторы
Причины появления остроконечных кондилом различны. Выделяют следующие этиологические факторы:
- половой контакт с инфицированным человеком;
- резкое снижение иммунитета;
- раннее начало половой жизни;
- постоянная смена половых партнеров;
- пренебрежение барьерной контрацепцией.
В качестве пускового фактора выступает снижение иммунитета. Оно возможно на фоне несбалансированного питания, тяжелых инфекционных заболеваний, переутомления, алкоголизма, стресса. Вирус папилломы может передаваться при всех видах половых связей (оральных, анальных, вагинальных). Источником инфекции является больной человек или носитель.
Анальные кондиломы чаще выявляются у мужчин, а генитальные — у женщин. Восприимчивость человека определяется состоянием его гуморального иммунитета. У одних людей после инфицирования вирусом симптомы отсутствуют, у других же образуются бородавки. Важен тот факт, что вирус папилломы человека относится к онкогенным. Его наличие в организме повышает вероятность развития злокачественных новообразований.
Как выглядят кондиломы — фото
Внешне кондиломы перианальной области ничем не отличаются от остроконечных кондилом на других частях тела. Это небольшие сосочки телесного цвета, но они могут быть окрашены в розовый, сероватый или светло коричневый цвет.
На начальной стадии развития новообразования выглядят как небольшие одиночные гладкие бородавки. Обычно они не вызывают дискомфорта, и потому остаются без внимания со стороны больного.
По мере прогрессирования заболевания новообразования увеличиваются в размерах и распространяются на значительную площадь, образуя конгломераты. На этой стадии они могут напоминать головки цветной капусты, в чем можно убедиться, если посмотреть фото ниже.
Даже при распространении на значительных площадях кондиломы всегда располагаются островками, между которыми остаются участки не измененной кожи. При этом после разрастания «вширь» остроконечные перианальные кондиломы начинают расти в длину. В результате этого наросты становятся похожи на гроздья.
На этом этапе кондиломы, располагающиеся в анальных складках, могут препятствовать нормальной дефекации. Именно это стало самой частой причиной обращения к врачу.
Виды
- Кератотические. Наросты в форме рога, напоминающие цветную капусту либо себорейный кератоз; как правило, располагаются на сухой коже (половые губы женщин).
- Папулёзные. Такие кондиломы имеют характерную куполообразную форму, диаметр от 1 до 4 мм и гладкую поверхность (менее роговую, нежели в случае с кератотическими) красноватого цвета. Место расположения — ороговевшая кожа.
- Гигантские кондиломы Бушке-Левенштейна. Это крупные образования, которые развиваются у больных со сниженным уровнем клеточного иммунитета, а также у беременных.
Классификация по локализации
Что касается локализации генитальных бородавок, то по этому признаку выделяют кондиломы:
- внешние аногенитальные (располагаются в области больших и малых половых губ);
- вагинальные, которые находятся в области преддверия влагалища;
- эндоуретральные (образуются в уретре);
- анальные (располагаются в области анального отверстия);
- опухоли шейки матки;
- ротовой полости (локализуются на губах, языке, слизистой оболочке щёк).
Причины и симптомы
Учитывая, что инфекция передается чаще всего половым путем, основной причиной заражения можно считать незащищенный половой контакт. Беспорядочные половые связи, частая смена партнерш значительно увеличивают риск.
Мнение экспертаСакания Луиза РуслановнаВрач-дерматовенеролог, врач-косметолог, трихолог Задать вопрос Несоблюдение правил личной гигиены может привести к заражению контактно-бытовым путем, особенно при наличии повреждений кожи.
В большинстве случаев после заражения мужчина остается лишь носителем вируса, который при нормальной работе иммунитета никак не проявляет себя. Развитие заболевания происходит при наличии предрасполагающих к этому факторов:
- Длительное переохлаждение
- Переутомление, недосыпание
- Чрезмерные физические нагрузки
- Постоянные стрессы
- Наличие в организме хронических воспалительных очагов
В группу риска входят преимущественно молодые мужчины (до 25-30 лет), ведущие активную половую жизнь и часто меняющие партнерш. Аногенитальные бородавки часто кровоточат, особенно при обильном разрастании и неудобном расположении, где они подвержены натиранию. В некоторых случаях они становятся причиной болезненности и раздражения кожи.
Основными симптомами генитальных бородавок становятся:
- Неприятные ощущения при дефекации и мочеиспускании (при соответствующем расположении)
- Дискомфорт, болезненные ощущения при ходьбе, а также во время интимной близости
- Жжение и зуд в области половых органов и анального отверстия
Симптомы у мужчин
Бессимптомный (инкубационный период) составляет от 3 недель до нескольких лет. У мужчин кондиломы могут образовываться в области уздечки пениса, анального отверстия, на мошонке и половом члене, около мочеиспускательного отверстия. Значительно реже дефекты поражают язык. Кондиломы имеют следующие особенности:
- различные размеры (от очень мелкой сыпи до огромных образований, мешающих нормально передвигаться);
- одиночные или групповые формирования;
- белесый, телесный или красный оттенок;
- способность к изъязвлению;
- безболезненность;
- короткая ножка;
- форма гребня или винограда.
Остроконечные кондиломы могут обнаруживаться случайно во время гигиенических процедур или посещения туалета. При наличии остроконечных кондилом у больных могут наблюдаться следующие симптомы:
- дискомфорт;
- жжение;
- зуд;
- боль при мочеиспускании;
- неприятные ощущения во время половых контактов;
- появление крови в кале;
- боль при дефекации.
Если человек не обращается за помощью своевременно, то его состояние может ухудшиться. Появляются такие симптомы, как головная боль, сонливость, озноб. Часто развивается депрессия. Подобное заболевание всегда является для мужчин стрессом. У некоторых представителей сильного пола папилломавирусная инфекция протекает бессимптомно.
Кондиломы являются доброкачественными образованиями. Несмотря на это, у таких больных выше риск развития рака. Лечить остроконечные кондиломы в домашних условиях нецелесообразно.
Признаки заболевания у женщин
У представительниц женского пола кондиломы обычно образуются на наружных половых органах (малых и больших половых губах, клиторе, плеве), около мочеиспускательного отверстия, в перианальной области, промежности и влагалище.
Реже в процесс вовлекается слизистая матки. Подобная локализация представляет опасность для женщин, так как может стать причиной рака шейки матки.
У женщин очень часто кондиломы достигают больших размеров. В большинстве случаев цвет этих образований близок к телесному. В случае мацерации (наполнения жидкостью) кондиломы становятся белыми. Нередко после формирования язв в области кондилом образуются выделения, которые неприятно пахнут. По своей форме кондиломы похожи на цветную капусту.
При локализации бородавок во влагалище симптомы могут совсем отсутствовать. Выявить болезнь удается только в процессе гинекологического исследования. Крупные образования способны перекрывать родовые пути. Иногда кондиломы встречаются у беременных женщин, при этом наросты локализуются преимущественно в области свода влагалища и шейки матки.
При локализации возле мочеиспускательного отверстия кондиломы имеют кольцевидную форму. Их разрастание приводит к поражению клитора. Остроконечные бородавки быстро растут. При обращении к врачу больные чаще всего предъявляют жалобы на жжение, зуд, ощущение инородного предмета, боль внизу живота, дискомфорт при сексуальных контактах.
Кондиломатоз во время беременности
На стадии планирования беременности необходимо учитывать перенесенный ранее папилломавирус человека. Если недавно была проведена успешная терапия по борьбе с кондиломатозом, то с наступлением беременности необходимо повременить несколько месяцев. При условии применения противовирусных препаратов в ходе такой терапии период ожидания должен увеличиться до полугода. Если интервал выдержан, то наступлению беременности ничего не мешает.
Если первые признаки заболевания были обнаружены уже во время беременности, то при возможности лечение откладывают до момента, когда все внутренние органы ребенка закончат первичное формирование, то есть до 29 недели внутриутробного развития. Лечение, проведенное в третьем триместре, не вызывает нарушений развития плода.
Возникновение кондилом в перинатальном периоде — распространенное явление. Объясняется оно радикальными гормональными перестройками в организме женщины наряду с высокими нагрузками на иммунитет.
Если кондиломатозные папилломы не доставляют сильного дискомфорта и не образуют слияний по ходу родовых путей, то до момента родоразрешения вопрос о терапии откладывается.
Совершенно другая ситуация возникает при сильных болях, быстром увеличении размеров и разрыхлении очагов. При разрыхлении образований может произойти разрыв влагалища, что угрожает нормальному функционированию организма будущей мамы. В таком случае необходимо немедленное обращение к гинекологу, ведущему контроль беременности.
Наличие папилломавируса человека не оказывает негативного действия на формирование ребенка. Негативные влияния отражаются только на материнском организме. Единственным риском для ребенка может быть раннее начало родов, но такая картина вырабатывается только при условии усугубившихся вторичных инфекций, которые вызывают интоксикационный синдром.
Если при прохождении плода через родовые пути случается разрыв кондилом, то ребенок может перорально инфицироваться и в ближайшем времени заболеть кондиломатозом гортани. По этой причине наличие больших наростов является одним из показаний к родоразрешению через кесарево.
Если ситуация при беременности становится критической, то принимается решение об удалении опухоли до родов. После этого образец ткани должен обязательно направиться на гистологическое исследование, чтобы опровергнуть возможность злокачественного перерождения.
В большинстве случаев незначительные образования, которые появились и не прогрессировали во время беременности, проходят в течение нескольких месяцев после родов в следствие стабилизации гормонального фона.
Терапия во время беременности
Очень часто наросты на коже образуются на фоне гормональных изменений в период ожидания ребенка. Использование большинства антибиотиков в это время запрещено. Применять мазь от кондилом у женщин можно только после консультации с врачом. В некоторых случаях с проведением терапии придется повременить, поскольку гели могут негативно повлиять на здоровье плода.
Зачастую профессионалы советуют начинать лечение папилломавируса только после родов. Но если новообразования появились в интимной зоне и доставляют женщине дискомфорт и болевые ощущения, назначают оксолиновую мазь или Виферон. Именно эти лекарства являются самыми безопасными для будущих матерей.
Наиболее опасным типом кондилом считаются остроконечные образования, которые возникают в зоне промежности. При их появлении нужно незамедлительно начинать лечение, поскольку такие симптомы способны негативно повлиять на родовую деятельность. В некоторых случаях врачи назначают женщинам с ВПЧ кесарево сечение, во избежание заражения ребенка при появлении на свет.
Правила использования
Многие препараты для лечения кондилом содержат химические компоненты, прижигающие кожу. Использовать их нужно с большой осторожностью. Перед применением средств необходимо изучить правила, которые помогут предотвратить травмирование здоровой кожи:
- Мази необходимо наносить только на пораженные зоны, избегая попадания средства на здоровую кожу. Участки вокруг кондилом следует смазать питательным кремом.
- Недопустимо чтобы химический состав попадал на родимые пятна.
- Процедура должна длиться столько времени, сколько указано в инструкции.
- Количество состава регулируется в согласии с рекомендациями врача.
Использовать народные рецепты можно только после консультации со специалистом. В состав домашних мазей часто входит чеснок, уксус и другие компоненты, способные вызвать химический ожог. Если после процедуры появились побочные эффекты в виде раздражений или высыпаний, не следует продолжать дальше пользоваться этим средством.
Эффективные мази
Выбрать хороший крем, мазь или гель от наростов в интимной области достаточно сложно, поскольку ассортимент лекарств очень обширный. Самыми популярными являются следующие средства:
- Салициловая мазь. Состав препарата оказывает благотворное влияние на кожные покровы. Имеет антисептическое, противовоспалительное и кератолитическое действие. При регулярном использовании эта мазь от остроконечных кондилом очень эффективна. Перед применением средства необходимо протереть кожу настоем календулы или ромашки. Препарат наносится на кондиломы точечно, затем пораженная область перевязывается бинтом. Гель оставляют на всю ночь, а утром смывают водой.
- Оксолиновая мазь. Это качественный противовирусный препарат, который не имеет побочных действий. Состав средства абсолютно безопасен, что очень важно при терапии папилломавируса у женщин и мужчин. Курс лечения длится около 3 месяцев. Препарат используют 3 раза в сутки.
- Ихтиоловый крем. Средство имеет антисептическое, противовоспалительное и обезболивающее действие. Препарат удаляет новообразования, подсушивая их. Для терапии проявлений папилломавируса в интимной зоне этот крем лучше не использовать, поскольку он может вызвать жжение и зуд слизистых оболочек. Без консультации со специалистом мазь применять не рекомендуется.
- Альдара. Второе название крема — Имиквимод. При использовании средства вырабатывается интерферон — иммунный белок. Применять лекарство нужно не более 3 раз в неделю перед сном. Крем оказывает положительный эффект при терапии в комплексе с оксолиновой или салициловой мазью. Лечение препаратом нельзя проводить в период ожидания ребенка или грудного вскармливания.
- Виферон. В состав средства входит аскорбиновая кислота, белок крови альбумин и белок интерферон. Совокупность компонентов позволяет повысить иммунитет и защищает от многих заболеваний. Мазь можно использовать во время беременности, а также в период лактации. Состав наносят точечно.
- Бонафтон. Крем эффективно устраняет остроконечные новообразования в области половых органов. Мазь используется только по назначению специалиста. Средство обладает противовирусным свойством. Его нужно наносить точечно 2 раза в день, избегая попадания на здоровые кожные покровы. Длительность терапии не должна быть больше 2 недель.
- Кондилокс. Средство нельзя применять для лечения наростов во влагалище. Терапию проводят в течение 3 дней, после чего делают перерыв на 4 дня. Курс проводят 4 раза или до того момента, пока новообразования не исчезнут. Длительность лечения обговаривается с врачом. При необходимости специалист сможет подобрать вспомогательные препараты, например, таблетки от кондилом на интимных местах.
Диагностика
После того, как женщина обнаруживает у себя характерные симптомы, она обращается к гинекологу или дерматовенерологу.
На первичном приеме специалист проводит опрос, во время которого выслушивает жалобы пациентки, устанавливает время обнаружения первых проявлений болезни и узнает динамику и прогресс патологического процесса.
Дальше проводится осмотр зон поражения для точной установки мест локализации, размера, цвета, обширности и состояния кондилом. Первичное обращение включает кольпоскопию с увеличением для детального осмотра внутренних влагалищных структур. При подозрении на папилломавирус человека преимущественно проводят расширенный вариант кольпоскопии, который подразумевает предварительную обработку эпителия слабым раствором кислот. Такая обработка усиливает белую окраску наростов, сложно определяющихся при визуальном осмотре.
Расширенная диагностика патологии состоит из таких обследований:
- ПЦР-диагностика. Метод основан на исследовании образца соскоба, взятого с очага поражения. В нем определяют фрагменты ДНК или РНК возбудителя. Такая методика позволяет точно установить штамм вируса, обитающего в организме.
- Дайджен-тест. Это дополненная версия предыдущего анализа, способная установить качественное присутствие заражающего агента и оценить возможные осложнения и последствия для организма. С высокой долей вероятности на основе онкогенной способности штамма удается предсказать длительность и успешность лечения.
- Серологический анализ крови. Методика делает возможным выявление антител к папилломавирусу человека в сыворотке крови.
- Взятие мазков из влагалища, мочеиспускательного канала и прямой кишки для микроскопической онкоцитологии на предмет обнаружения атипичных (раковых) образцов клеток в биоматериале.
- Биопсия элементов выростов для гистологии и цитологии. После микробиологического окрашивания образцы подвергают микроскопированию и определению типов тканей.
- Аноскопия. Во время этого анализа заднепроходное отверстие просматривают с применением аноскопа, позволяющего увеличивать изображение кондилом в прямой кишке.
- Ректроманскопия. Более глубокий осмотр эпителия толстого кишечника с погружением до 30 сантиметров вглубь кишечного тракта.
При значительных поражениях может потребоваться консультация дерматолога или проктолога, а диагностика беременных проводится исключительно при содействии акушера-гинеколога.
Все пациентки с подозрением на папилломавирус человека обязательно направляются на анализ на ВИЧ и RW (сифилис).
После детальной диагностики можно разработать ступенчатую схему комплексного лечения, которое в кратчайшие сроки способно обеспечить излечивание.
Какие мази назначают?
По мнению специалистов, для избавления от кондилом недостаточно просто противовирусного средства. Чтобы организм самостоятельно боролся с вирусной инфекцией, необходимо подобрать иммуномодулятор.
Кроме того, препарат должен оказывать такое воздействие:
- антибактериальное.
- Обеззараживающее.
- Противовоспалительное.
- Противогрибковое.
- Цитостатическое.
Используя мазь против кондилом, необходимо защитить здоровые области, которые не затронули папилломы. Подбор лекарственного средства осуществляется исключительно лечащим врачом на основании анамнеза и результатов диагностики.
Ихтиоловая мазь
Главный компонент – ихтиол, который имеет маслообразную структуру и является продуктом переработки смолистых веществ. Препарат оказывает такое воздействие:
- снимает воспаление.
- Дезинфицирует пораженную область.
- Купирует болевые ощущения.
Область применения ихтиоловой мази ограничивается гинекологией и проктологией. Однако на интимных участках тела использовать данное средство от кондилом для самолечения не рекомендуется. Это объясняется тем, что препарат может спровоцировать раздражение слизистой влагалища, сильное жжение и появление зуда.
Эплан
Средство для наружного применения Эплан известно своим универсальным действием:
- купирует воспалительные процессы.
- Снимает болезненность.
- Повышает защитные функции организма, борясь с вирусами и бактериями.
- Отлично заживляет повреждения и микротравмы.
- Стимулирует регенерирующие процессы.
Благодаря таким характеристикам, этот препарат нередко используют в качестве метода лечения кондилом.
Чтобы устранить бородавки, необходимо обработать воспаленные области мазью, обернуть марлей и плотно зафиксировать. Рекомендуется менять компресс дважды в сутки. Длительность терапии – не более 20 дней.
Синтомициновая мазь
Ее основные компоненты таковы:
- новокаин – снимает болезненность.
- Касторовое масло – ускоряет заживление ран, уменьшает воспалительные процессы.
- Хлорамфеникол – препятствует размножению бактерий.
Как лекарство от кондилом синтомициновая мазь не особенно эффективна. Однако с ее помощью можно замедлить их рост и размножение, дополнительно воздействуя иными препаратами. Иногда это средство способствует отмиранию бородавок, но это напрямую связано с тяжестью заболевания и особенностями конкретного случая.
Серная мазь
Наиболее часто используется как средство в борьбе с проявлениями чесотки. Основное свойство серной мази – обеззараживание.
В качестве препарата, используемого для избавления от кондилом, серная мазь применяется в крайних случаях.
Обратите внимание: данным средством нельзя обрабатывать голову и лицо.
Ацикловир
Ацикловир от кондилом – это бюджетная разновидность противовирусного средства. Действие препарата заключается в проникновении активного компонента в структуру вирусных клеток, что препятствует активному размножению ВПЧ.
В качестве противопоказаний выделяют следующее:
- индивидуальная непереносимость препарата (следует заранее провести тест на чувствительность).
- Детский возраст до 3-х лет.
- Период грудного вскармливания.
Кроме указанной, есть иные формы выпуска (таблетки, растворы для инъекционного введения).
Методы лечения
Полное удаление вируса папилломы человека из организма невозможно, поэтому при лечении остроконечных кондилом перед врачом и пациентом стоит две задачи: подавление активности вируса и удаление наростов на коже. При этом используются как медикаментозные средства, в том числе наружные, так и хирургические и малоинвазивные вмешательства. Выбор методов и их сочетание зависит от степени распространения кондилом и их размера.
Лечение остроконечных кондилом в домашних условиях
Для выведения видимых и доступных пациенту генитальных бородавок по назначению врача можно самостоятельно проводить лечение остроконечных кондилом в домашних условиях — наносить на них рекомендованные мазь, крем или раствор.
Так, антимитотический препарат на основе алкалоидов корневищ растения подофилл щитовидный — Подофилокс (0,5% раствор или гель) следует наносить в течение трех суток подряд дважды в день (общее количество в день — не более 0,5 мл). После этого делается перерыв на 4 дня. При необходимости данный цикл можно провести 4 раза, при этом общая площадь обрабатываемой поверхности не должна превышать 10 кв. см. Препарат может вызывать местное раздражение и болезненные ощущения; при беременности и в период лактации Подофилокс противопоказан.
Таким же образом проводится обработка остроконечных кондилом растворами на основе вышеназванного растения – 10-25% бензоиновый раствор Подофиллина, Подофиллотоксин, Вартек, Кондилин.
Крем Имиквимод действует за счет активизации иммунной системы посредством повышения выработками интерферона-α, интерлейкина-6 и фактора некроза опухоли TNF-α. Кроме того, клиническими испытаниями установлено, что при нанесении данного препарата на кожу происходит активация эпителиальных клеток Лангерганса, которые мигрируют в локальные лимфоузлы, повышая синтез клеток-киллеров, макрофагов и В-лимфоцитов.
Имиквимод следует наносить один раз в день перед сном, три раза в неделю – до исчезновения бородавок или в течение 4-х месяцев. Через 8-10 часов после каждого применения крема место его нанесения необходимо мыть водой с мылом. Побочные эффекты данного лекарственного средства включают такие местные реакции, как отеки, волдыри, жжение, покраснение и изъязвления кожи; сухость кожи и зуд; образование корки или струпьев. Системные реакции могут быть в виде лихорадки, гриппоподобных симптомов, головной боли, повышенной усталости.
Мазь Вереген (Veregen) с активными катехинами экстракта зеленого чая применяется три раза в день путем смазывания кандилом тонким слоем (мазь можно наносить пальцем). Этот препарат допускается использовать не дольше 16-ти недель. Наиболее распространенные побочные эффекты препарата: эритема, зуд, жжение, боль, изъязвление, отек, уплотнение и везикулярная сыпь.
Лечение остроконечных кондилом в условиях медучреждения
Перечисленные выше мази и кремы применяются в условиях медицинских учреждений в случаях внутривагинальной, внутрианальной и внутриуретральной локализации остроконечных кондилом.
Врач проводит и химическое удаление аногенитальных бородавок с помощью 80-90% раствора трихлоруксусной кислоты или водного раствора солей дихлоруксусной кислоты. Их прижигающее воздействие на ткани кондилом приводит к коагуляции протеинов и некрозу клеток.
Поскольку растворы данных кислот достаточно токсичны, имеют низкую вязкость и проникают в кожу, применять их следует в минимальных количествах, а сама процедура требует большой осторожности – чтобы не повредить окружающие ткани. При необходимости эта процедура может быть повторена еще раз — через неделю.
Можно прижигать кондиломы ляписом (нитратом серебра), а также салицилово-резорциновым коллодием. Из-за низкой эффективности медики не рекомендуют использовать препарат Солкодерм.
Лечение остроконечных кондилом народными средствами
Учитывая вирусный и чрезвычайно заразный характер заболевания, лечение остроконечных кондилом народными средствами также направлено на прижигание бородавки и никоим образом не гарантирует избавление от вируса. Так что вряд ли будет толк, если пить отвары лекарственных растений (есть и такие народные рецепты).
Чаще всего рекомендуется ежедневно не менее1-1,5 месяцев смазывать кондиломы либо соком чистотела, либо кашицей из чеснока, либо сырым яичным белком; делать примочки концентрированным раствором пищевой соды, отваром или настоем череды, зверобоя, подорожника.
Многие советуют попробовать лечение остроконечных кондилом йодом – путем прижигания два раза в сутки (утром и вечером); а также соком лимона, эфирным маслом пихты, можжевельника или кипариса.
Однако медики советуют не забывать о вирусной этиологии данного заболевания доверить лечение остроконечных кондилом профессионалам – дерматологам.
Радикальные (деструктивные) методы
Об удалении кондиломатозных наростов такими способами принимают решение при необходимости срочного избавления, больших размеров опухолей или при локализации на шейке матки.
К радикальным методам относятся:
- Хирургическое удаление. При общем наркозе производится иссечение опухоли. Метод опасен частыми постоперационными осложнениями в виде значительных кровотечений, длительного и сложного периода реабилитации. В данное время хирургическое иссечение применяется все реже.
- Лазерное удаление. Метод характеризуется высокой безопасностью и эффективностью, но при этом он болезненный, что требует применения анестезии. Действие луча пережигает корешок новообразования, после чего образуется струп, а через несколько дней кожа самостоятельно очищается. Иногда на ней остаются рубцы.
- Электрокоагуляция. Болезненный, но распространенный метод. Электрический луч создает высокую температуру, которая выжигает вырост у основания. Часто после электрокоагуляции остаются небольшие шрамы.
- Криодеструкция. Плюсы метода — безболезненность и доступная цена. Узелки примораживаются жидким азотом, после чего самостоятельно отпадают. После криодеструкции почти никогда не остается косметических дефектов в виде рубцов.
- Радиоволновой метод. Для маленьких образований методика не подходит, а в отношении крупных очагов – очень эффективна. Обработка радиоволнами с высокой частотой длится 10-25 минут, удаление происходит бескровно и безболезненно.
- Химическое удаление. Точечной обработкой воздействуют на опухоли с применением агрессивных соединений кислот или щелочей, которые вызывают некроз выростов.
Ограничиваться только радикальными методами нельзя, они применяются в комплексе с классическими методиками для того, чтобы избежать повторных рецидивов.
Важно понимать, что окончательного избавления от папилломавируса человека лечение не дает, он остается в клетках организма в инактивированном состоянии.
После завершения лечения женщина повторно сдает анализы по указанной лечащим врачом схеме для предотвращения развития ракового процесса.
Консервативные методы
Такие методы подразумевают применение системных и местных средств, которые возможно применять амбулаторно (в домашних условиях). Консервативное лечение дает хорошие результаты в случае устранения небольших доброкачественных структур, вызванных папилломавирусом человека.
- Некротирующие средства. Эти составы допущены к домашнему использованию и продаются без рецепта, поскольку их применение безболезненно и безопасно. На протяжении нескольких суток такие растворы необходимо точечно наносить на выросты. Средство вызывает ожог кондиломы, препятствует питанию ее структур, что приводит к деструкции, усыханию и отпаданию отмершей кожи. Очень важно аккуратно наносить лекарство во избежание попадания на окружающие здоровые ткани для предотвращения химического ожога. После нескольких суток обработки нужно сделать интервал и повторить курс только в том случае, если кондиломы остаются на месте. Для этого применяют Ферезол, Новарсенол, Панавир, Кондилин, Тербофеновую мазь, Резорцин.
- Препараты противовирусного действия. Они могут быть предназначены для местного или системного применения. Для приобретения большинства таких средств необходим рецепт от лечащего врача. Перед обработкой нужна очистка зоны воздействия. Подобнам действием обладают Реальдирон, Имиквимод, Подофилокс, Ацикловир и пр.
- Адаптогены и иммуномодуляторы. Эти средства применяют для того, чтобы избежать рецидивов кондиломатоза. Большинство из них принимают перорально, а некоторые наносят точечно для укрепления местного иммунитета в местах поражения. Для этого применяют Иммуномакс, Виферон, Интерферон, Ликопид и прочие препараты. С этой же целью принимают поливитаминные комплексы.
Во время лечения необходима рациональная диета, избегание стрессовых ситуаций и обеспечение полноценного отдыха.
Какие препараты необходимы при лечении кондилом
Лечение вирусных наростов на теле – процесс долгий и трудоемкий. Он нуждается в комплексном подходе, включает в себя использование консервативных средств, а также непосредственного удаления.
Инфекция папилломы быстро распространяется по человеческому организму. Вместе с этим она подрывает иммунную систему, делая ее уязвимой. После того, как иммунитет ослабляется, вирус активируется на теле мужчины или женщины. Возникают новообразования – центры скопления клеток инфекции.
Чтобы запустить данный процесс в обратную сторону, необходим прием лекарственных средств, направленных на «консервацию» возбудителя, а после этого для восстановления нормальной работоспособности иммунитета. Таблетки разделяют на 2 группы: противовирусные и иммуностимуляторы. Современная фармакология вполне успешно объединила эти группы. Теперь человек может получить препарат, обладающий всеми необходимыми качествами.
Препараты имеют определенные противопоказания, а их прием должен осуществляться строго под присмотром лечащего врача. Самопроизвольное лечение приведет к непредвиденным обстоятельствам и может повлечь за собой ряд осложнений.
Помимо таблеток, врач может порекомендовать терапию внутривенного введения лекарственных компонентов. В некоторых случаях также используются средства для местного использования. Они выпускаются в форме мази, крема, геля, раствора, аэрозоля, пластыря или масляной основы. Распространенные средства данной категории:
- Суперчистотел;
- Виферон мазь;
- Веррукацид;
- Ферозол;
- Криофарма;
- Эпиген спрей;
- Оксолиновая мазь;
- Кондилин;
- Кондилокс;
- Панавир;
- Дермавит;
- Альдара;
- Горный чистотел.
Преимущество данных препаратов заключается в их легком использовании для домашних условий. Большинство средств требуют от человека несколько минут времени, аккуратности, гигиены. Практически каждое названое лекарство обладает агрессивным составом, и может использоваться только по назначению доктора. При лечении кондилом на интимных местах, важно использовать щадящее лекарство по рекомендации специалиста.
Удаление кондилом
Хирургическое или малоинвазивное удаление остроконечных кондилом используется при любом размере новообразований. Существует несколько эффективных методов устранения новообразований:
- Хирургическое иссечение используют преимущественно при обширном распространении наростов. Срезают новообразования за одну процедуру или в несколько этапов. Процедура проводится с использованием анестезии и завершается коагуляцией, чтобы не возникло кровотечение.
- Электрокоагуляция кондилом проходит по той же схеме, что классическое иссечение скальпелем, но не требует дополнительных действия для предотвращения кровотечений.
- Лазерная коагуляция кондилом используется при любом размере и степени распространения наростов. Процедура считается одной из самых эффективных, однако существует мнение, что образование паров, содержащих измененные вирусами клетки, способствует повторному заражению.
- Криодеструкция — безболезненная и малотравматичная процедура, которая занимает несколько минут и не сопряжена с риском кровотечений. Проводится в амбулаторных условиях.
К сожалению, удаление и курс приема медикаментов не исключают риска повторного появления остроконечных перианальных кондилом. Заболевание склонно к рецидивированию, так как иммунитет к нему не формируется.
Подробнее об удалении перианальных кондилом лазером смотрите в видео:
Удаление лазерным лучом
Это прогрессивный хирургический метод лечения, который используется для новообразований лица и шеи, перианальной области, иной локализации. На бородавку воздействуют лазерным лучом, который способствует ее «выпариванию».
Продолжительность манипуляции – 5-7 минут, использование анестезии – по желанию клиента. Сила и направленность лазерного луча регулируется, поэтому вероятность задеть здоровые ткани близка к нулю. После процедуры на обработанном участке остается корочка, которая отпадает спустя пару дней.
Преимущества методики – ее безболезненность, минимальная вероятность рецидивов, отсутствие шрамов после процедуры, короткий срок заживления. Минусом является то, что у врача не остается биоматериала, чтобы сдать на бактериологическое исследование и исключить злокачественный характер новообразований.
Жидкий азот
При помощи этой методики можно удалить кондиломы у мужчин и женщин на шее, в подмышке и иных местах, на лице он используется реже. Суть способа – воздействие на новообразование низкими температурами, из-за чего оно «замораживается», а впоследствии отпадает. Длительность процедуры – до 10 минут.
Криодеструкция практически безболезненна, пациент ощущает лишь незначительное покалывание, жжение. После процедуры на обработанный участок накладывается повязка, которую нужно носить 1-2 дня. Затем специального ухода за местом резекции не требуется, если оно чешется, нельзя сдирать образовавшуюся корочку.
Криодеструкция оставляет большую вероятность появления шрамов, чем лазерное лечение, поэтому реже используется в косметических целях.
Процедура противопоказана беременным женщинам, тем, у кого в организме имеются воспалительные процессы, кто страдает индивидуальной непереносимостью холода.
Радиохирургия
Один из эффективных способов, как вылечить кондиломы, – радиохирургия. Борьба с кожным наростом происходит бесконтактно: на него направляют радиоволны, под действием которых патологические ткани отмирают. Вероятность образования рубцов минимальна.
Благодаря бесконтактному характеру, радиохирургия часто используется для устранения наростов в труднодоступных местах: на слизистых, половых губах, поверхности матки, в области влагалища и т.д. После операции перевязки не требуются, достаточно обработки места резекции антисептическим средством. К числу недостатков метода относится его болезненность: применение местной анестезии обязательно.
Термокоагуляция
Чтобы устранить папилломатоз, используется термокоагуляция (ее другое название – электрокоагуляция) – воздействие на новообразование электрическим током. Его волны преобразуются в тепловую энергию, которая разрушает кожный нарост.
Электрокоагуляция – эффективный выбор для пациентов с ВПЧ-вирусами, потому что она позволяет удалить несколько кондилом за один сеанс, оставляет биоматериал для гистологического обследования, характеризуется точным, направленным действием и относительно низкой стоимостью.
Химиодеструкция
Это метод, который используется преимущественно для удаления остроконечных кондилом на гениталиях, в труднодоступных местах, из-за чего использование методов физической деструкции невозможно. Способ эффективен для одиночных новообразований небольшого размера.
Врач определяет, каким препаратом прижечь новообразование, чтобы обеспечить его деструкцию. Как правило, используются химические препараты с кислотами в составе, их наносят точечно, чтобы не задеть окружающие здоровые ткани.
Противопоказания и правила применения
Каждый препарат обладает своим личным списком противопоказаний, который обусловленный составом лекарства.
Таблетки от кондилом Циклоферон не назначают пациентам с диагностированным циррозом печени, беременным и кормящим женщинам. Также запрещено принимать людям, с аллергической реакцией на компоненты лекарства.
Алпизарин противопоказан при наличии особой чувствительности к препарату, для детей младше 3 лет и женщинам в период вынашивания. При необходимости, с осторожностью применяется в процессе грудного вскармливания, под строгим наблюдением врача.
Ацикловир запрещен детям младше 2 лет. Воздействие на организм в период беременности и кормления еще полностью не изучены. Не назначается при индивидуальной непереносимости вещества.
Прием Ликопида не рекомендуется использовать при непереносимости глюкозаминилмурамилдипептида. Таблетки противопоказаны лицам с синдромом глюкозно – галактозной мальсорбации, людям с недостаточностью лактозы и галактоземией. Запрещено принимать лекарство при заболеваниях, которые сопровождаются повышенной температурой тела (более 38˚С). Не назначают больным при аутоиммунном обострении тиреодита. Противопоказан для кормящих матерей и беременных женщин. Применяется в педиатрии для детей старше 3 лет в меньшем количестве активного вещества.
Изопринозин не рекомендуется использовать при гиперчувствительности к составляющим компонентам лекарства, гиперурекимии и подагре.
Можно выделить несколько общих ограничений, относящихся ко всем средствам:
- беременность;
- период грудного вскармливания;
- индивидуальная непереносимость или аллергическая реакция;
- детский возраст.
Все таблетки принимаются перорально. Их необходимо запивать большим количеством воды. Дозировка и время приема устанавливается индивидуально. Курс лечения зависит от степени заболевания и подбирается лечащим врачом.
Использование таблеток для борьбы с кондиломами – необходимая мера на этапе лечения вируса папилломы. Важно помнить, что подобные таблетки являются сильнодействующими медикаментозными средствами. Перед применением каких-либо лекарств необходимо пройти полное диагностическое обследование, и получить рекомендацию врача. В случаях самовольного лечения, за все возможные непредвиденные последствия, ответственность берет пациент.
Осложнения
Для женщин присутствие папилломавируса и появление его внешних проявлений опасно развитием серьезных последствий. Он часто становится причиной:
- дисплазий и эрозий шейки матки — 62% случаев;
- плоскоклеточного рака шейки матки — 38% случаев.
Средний возраст, в котором происходит злокачественное перерождение составляет 40-45 лет. Особая опасность подстерегает женщину в том случае, если опухолевый процесс скрыт внутри организма и не дает внешних проявлений, развиваясь там годами.
Профилактика
Для предотвращения кондиломатоза применяют специфическую и общую профилактику.
Специфическая заключается в вакцинации препаратами Гардасил или Церварикс. Вакцинацию применяют с 11 лет.
Неспецифические меры:
- использование презервативов;
- соблюдение личной гигиены;
- наличие постоянного полового партнера;
- систематические осмотры гинеколога;
- своевременное начало лечения любых заболеваний, передающихся половым путем.
Постоянное укрепление иммунитета, здоровый образ жизни с высокой долей вероятности помогут избежать папилломавируса человека и появления кондиломных образований.
- https://MedLib.pro/ostrokonechnyie-kondilomyi-genitalnyie-borodavki/
- https://tden.ru/health/luchshie-sredstva
- https://zemlvetl.info/ostrokonechnye-kondilomy-foto.html
- https://myvenerolog.com/spisok-boleznej/virusnye-infektsii/ostrokonechnye-kondilomy/o-kondilomah-u-zhenshhin.html
- https://prokto.ru/proktolog/perianalnyie-kondilomyi-udalenie,-foto,-vidyi.htm
- https://vetryanka.info/papillomy/maz-ot-kondilom
- https://papilom-net.ru/kondilomy/mazi
- https://ilive.com.ua/health/obzor-effektivnyh-metodov-lecheniya-ostrokonechnyh-kondilom_106596i88335.html
- https://CoriumMed.ru/kondilomy/lechenie-k/tabletki.html
- https://papilom-net.ru/kondilomy/lechenie